B. ZAHER, L. KISSI, I. BEN YAHYA,
Service de médecine orale, chirurgie orale,
Centre de Consultation et de Traitement Dentaire
Faculté de Médecine Dentaire de Casablanca,
Université Hassan II, Casablanca, Maroc
RÉSUMÉ
La sinusite maxillaire (aiguë ou chronique) est définie comme une inflammation du sinus maxillaire, généralement causée par une rhinite virale, bactérienne, allergique ou fongique. Ainsi, toute maladie provenant de structures dentaires ou dentoalvéolaires peut endommager le plancher du sinus maxillaire et entraîner une sinusite appelée sinusite maxillaire d’origine dentaire.
La sinusite maxillaire d’origine dentaire est une affection bien connue. Près de 70% des cas de sinusite maxillaire unilatérale peuvent avoir une pathologie dentaire sous-jacente.
Le diagnostic de la sinusite odontogène est important car la pathologie, la microbiologie et le traitement de la sinusite odontogène sont différents de ceux des autres formes de sinusite.
L’objectif de ce travail est d’éclairer le praticien sur la démarche diagnostique et thérapeutique face à la sinusite maxillaire unilatérale.
Mots clé : Sinusite maxillaire – origine dentaire - sinus
INTRODUCTION
Le sinus maxillaire est le premier des sinus paranasaux à se développer dans la vie fœtale humaine. Le sinus maxillaire atteint son plein développement avec l'éruption des dents permanentes entre 12 et 14 ans, contenant un volume moyen de 15 à 20 ml. Les racines des deuxièmes molaires maxillaires sont les plus proches du plancher du sinus, suivies en fréquence par les racines de la première molaire, de la troisième molaire, de la deuxième prémolaire et de la première prémolaire (1).
Il est bien connu que les racines des dents postérieures maxillaires sont en relation anatomique étroite avec le plancher du sinus maxillaire. En raison de cette relation anatomique étroite, des agents pathogènes dentaires peuvent contaminer la muqueuse des sinus et des modifications pathologiques de la muqueuse peuvent être initiées. Cette condition est appelée sinusite maxillaire d’origine dentaire (SMOD) ou sinusite odontogène. Le diagnostic de la sinusite odontogène est important car la pathologie, la microbiologie et le traitement de la sinusite odontogène sont différents de ceux des autres formes de sinusite (2).
Il a été démontré que la majorité des cas de sinusite maxillaire unilatérale (plus de 70 %) sont d'origine odontogène.
RAPPEL ANATOMIQUE
Le sinus maxillaire est une cavité pneumatique développée dans le corps de l’os maxillaire, communiquant avec les fosses nasales par l’ostium. Il est vascularisé par l’artère maxillaire interne et il est innervé par une branche du nerf maxillaire supérieur.
 Fig.1 : Anatomie topographique du sinus maxillaire et dents antrales. Fig.1 : Anatomie topographique du sinus maxillaire et dents antrales. |
Anatomiquement parlant (Fig.1), les planchers des sinus maxillaires sont constitués d'os cortical épais, ne permettant pas une pénétration directe des infections odontogènes dans l'os maxillaire. Cependant, l'os alvéolaire du maxillaire peut s'amincir avec l'âge, laissant une couche de mucopérioste avec épithélium respiratoire entre le sinus maxillaire et la cavité buccale ; la membrane de Schneider (1). Lorsque la pneumatisation du sinus se poursuit même après l'éruption des dents permanentes, la troisième molaire, les prémolaires et les canines peuvent ainsi faire saillie dans les sinus maxillaires (1).
ÉTIOLOGIE
Infections d’origine dentaire :
- La périodontite apicale peut faire suite à une mortification d’une dent antrale cariée. L’anatomie pathologique de cette périodontite peut être visualisée sur le schéma de TERRACOL (Fig 2) (3).
 Fig.2 : Étapes de la sinusite dentaire d’après TERRACOL. Fig.2 : Étapes de la sinusite dentaire d’après TERRACOL. |
Les infections odontogènes commencent par la fixation de bactéries à la surface externe des dents, décomposant finalement l'émail externe et la dentine interne et pénétrant dans la pulpe vitale. Une fois que l'infection pénètre dans la pulpe, elle entraîne la nécrose et la formation de pus. Le corps est incapable d'éliminer la source d'infection car la pulpe nécrotique est protégée dans les racines des dents. Les bactéries colonisent la partie apicale de la racine et leurs toxines peuvent endommager les tissus provoquant une infection périapicale. Une infection aiguë à propagation rapide est beaucoup plus destructrice qu'une inflammation à évolution lente, affectant le sinus maxillaire adjacent en peu de temps.
- Les parodontites profondes et avancées : La sévérité de la parodontite mesurée par la profondeur des poches et la perte du support osseux entraîne une communication bucco-sinusienne et un comblement du sinus homolatéral (3).
Causes iatrogènes :
- Traitement endodontique inadéquat : soit lors d’un dépassement de pâte canalaire ou d’une obturation canalaire insuffisante.
- Implant dentaire perforant : En principe, le maxillaire supérieur offre suffisamment d’os pour les implants. Cependant, dans certaines zones, une résorption osseuse exagérée oblige la pénétration de l’implant dans le sinus maxillaire. Cette pénétration comporte un risque infectieux (3).
DÉMARCHE DIAGNOSTIQUE FACE AUX SINUSITES MAXILLAIRES D’ORIGINE DENTAIRE (SMOD)
Le diagnostic de la SMOD doit être basé sur un examen médical et dentaire approfondi, comprenant une évaluation des symptômes du patient et des antécédents médicaux. Les patients ayant des antécédents d'extractions des molaires maxillaires ou d'un traitement endodontique peuvent avoir une SMOD (1).
L'examen clinique comprend l'inspection de la muqueuse buccale et du vestibule à la recherche d'un gonflement ou d'un érythème. De plus, la vitalité et l’état inflammatoire de la pulpe sont testés par des tests électriques ou thermiques de vitalité de la pulpe, la percussion axiale et transversale ainsi que la palpation de la région apicale. S'il y a des dents avec un traitement de canal existant, le dentiste doit rechercher des canaux radiculaires mal ou non traités ou des restaurations coronaires inappropriées. Le sinus maxillaire lui-même peut également être évalué par un examen intranasal avec rhinoscopie antérieure ou naso-laryngoscopie flexible (4).
Examen général :
On note : asthénie, amaigrissement, altération de l’état général.
Examen stomatologique :
- Dentaire :
Il doit rechercher : caries éventuelles, percussion dentaire douloureuse, mobilité dentaire voire fistule bucco-sinusienne.
- Parodontale :
Il doit rechercher : une rougeur apicale, modification de l’aspect de la gencive, fistule, mobilité dentaire.
Examen radiologique :
- La radiographie panoramique dentairepermet de visualiser l’ensemble des arcades et en particulier les prémolaires et les molaires supérieures dont les rapports sont étroits avec les sinus maxillaires.
- Les radiographies rétro-alvéolaires précisent les lésions qui ont été dépistées par le cliché panoramique.
- La radiographie standard en incidence blondeau montre le plus souvent une opacité totale et homogène du sinus maxillaire. Elle peut montrer une opacité limitée du plancher sinusien.
- Le cône beam représente l’examen le plus performant, qui a l’avantage de préciser la ou les dents responsables et dépister une éventuelle fistule à minima. Son coût élevé le réserve aux difficultés diagnostiques.
Examen O.R.L :
La communication bucco-sinusienne et la fistule oro-antrale peuvent la plupart du temps être diagnostiquées cliniquement, avec le test de Valsalva ou en examinant la région d'extraction avec une sonde émoussée :
- Rhinoscopie antérieure : confirme l’écoulement purulent par le méat moyen ainsi que l’état des muqueuses.
- Rhinoscopie postérieure : objective l’état des voies respiratoires supérieures.
DIAGNOSTIC DIFFÉRENTIEL
Sinusite maxillaire bilatérale
La sinusite maxillaire survient à la suite de certaines conditions telles que le rhume, la grippe, les maladies inflammatoires chroniques, les allergies et les obstructions du complexe ostéoméatal. La sinusite peut donner une vue radiologique irrégulière des tissus mous en raison de l'œdème et de la sécrétion. L'inflammation de la sinusite chronique peut provoquer un épaississement des marges osseuses corticales des sinus et des calcifications dystrophiques (5).
Pathologies sinusiennes non inflammatoires
Kyste de rétention de mucus KRM
La formation de KRM peut être causée par une allergie, un traumatisme, des infections périapicales et parodontales comme avec d'autres anomalies de la muqueuse du sinus maxillaire (2). Le KRM montre rarement des symptômes et est souvent trouvé fortuitement sur la radiographie. Son aspect radiographique est une masse radio-opaque uniforme en forme de dôme bien définie, sans limites corticales. La base de la lésion est souvent plus large. Il n'affecte pas les tissus environnants (2) (Fig.3 et 4).
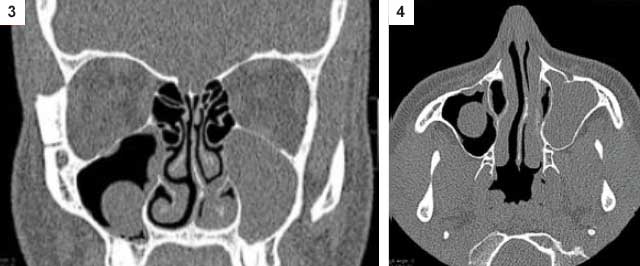 Fig.3 et 4 : kyste muqueux du sinus maxillaire droit et comblement du sinus maxillaire gauche. Patiente présentant une symptomatologie de sinusite maxillaire aiguë gauche récidivante. Image rétentionnelle sur l’IRM. Diagnostic per-opératoire : kyste muqueux maxillaire gauche surinfecté. Fig.3 et 4 : kyste muqueux du sinus maxillaire droit et comblement du sinus maxillaire gauche. Patiente présentant une symptomatologie de sinusite maxillaire aiguë gauche récidivante. Image rétentionnelle sur l’IRM. Diagnostic per-opératoire : kyste muqueux maxillaire gauche surinfecté. |
Pseudokyste
Un pseudokyste, comme son nom l'indique, n'est pas un vrai kyste (sans revêtement épithélial) alors qu'un kyste de rétention l'est. Un pseudokyste est considéré comme une accumulation d'exsudats inflammatoires entre la paroi osseuse et le périoste (6).
Mucocèle
Une mucocèle, au contraire, est de nature invasive. La pression générée par le liquide dans la mucocèle peut résorber les parois osseuses du sinus. Elle peut être également beaucoup plus grosse et peut remplir tout le sinus, créant ainsi des symptômes de sinusite. Le blocage de l'ostium serait responsable de cette pathologie (6) (Fig.5).
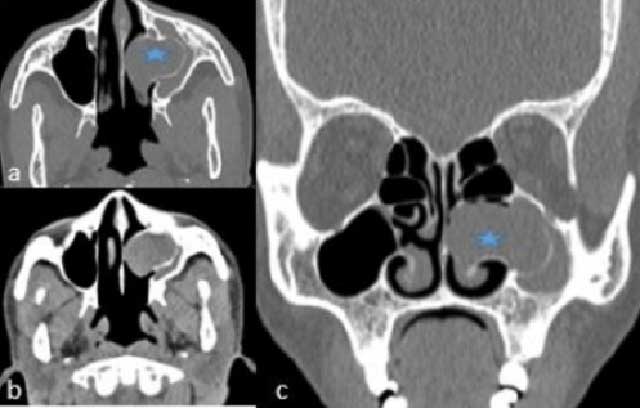 Fig.5 : TDM du massif facial en coupes axiale et coronale Fig.5 : TDM du massif facial en coupes axiale et coronaleEtoile en bleu montre la mucocèle du sinus maxillaire gauche hypodense par rapport aux muscles avec amincissement des parois osseuses entrainant une obstruction de la fosse nasale gauche. |
Polypes antraux
Les polypes sont des réunions irrégulières de la muqueuse sinusienne infectée. Radiologiquement, elles apparaissent comme des lésions bien circonscrites et rondes dans les densités des tissus mous et elles apparaissent souvent côte à côte. Les polypes antraux se distinguent du KRM avec une muqueuse sinusienne épaissie car les polypes accompagnent généralement la muqueuse sinusienne épaissie (2,7) (Fig.6).
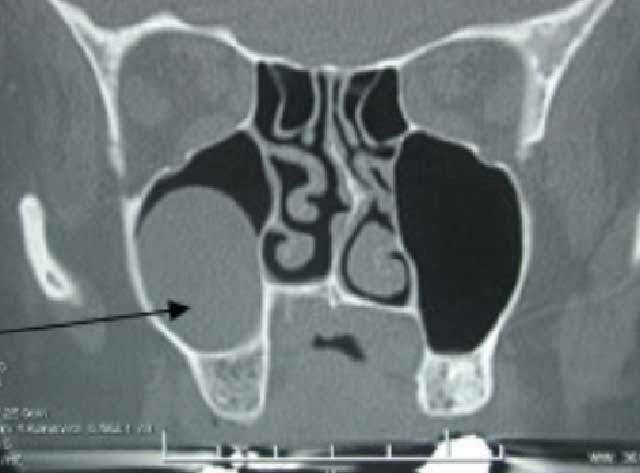 Fig.6 : TDM du massif facial en coupe coronale : montrant la présence d’un polype dans le sinus maxillaire droit. Fig.6 : TDM du massif facial en coupe coronale : montrant la présence d’un polype dans le sinus maxillaire droit. |
TRAITEMENT
De nombreux auteurs ont soutenu que la prise en charge concomitante de la sinusite maxillaire et de l’étiologie dentaire était la plus efficace, assurant une résolution complète de l'infection et prévenant les récidives et les complications (8,9).
Traitement du sinus :
1. Volet médical
Le traitement médical d’une sinusite a un triple but : lutter contre l’infection, lutter contre la douleur et éviter le passage à la chronicité. Ce traitement doit être local et général (3).
Les traitements locaux assurent la décongestion de l’ostium afin d’assurer un drainage correct et une meilleure aération du sinus. On utilisera : les vasoconstricteurs locaux en évitant tout emploi prolongé, les inhalations balsamiques et soufrées et les aérosols associant corticoïdes et antibiotiques (3).
Le traitement général associe :
- Une antibiothérapie probabiliste qui doit tenir compte des germes les plus fréquemment impliqués et de leur profil de sensibilité. Le choix se porte en première intention sur l’association amoxicilline-acide clavulanique à raison de 2 à 3 g/j chez l’adulte et chez l’enfant 80 mg/kg/jour en trois prises, et en deuxième intention sur la pristinamycine à raison de 2 g/jour en deux prises chez l’adulte et chez l’enfant 50 mg/kg/jour en deux prises. L’association spiramycine-métronidazole est particulièrement recommandée dans les sinusites d’origine dentaires en raison de la présence de germe anaérobie. La durée est habituellement de 10 jours (10).
- Des anti-inflammatoires non stéroïdiens à la dose de 1mg/Kg/j pendant 4 à 6 jours.
- Des antalgiques.
2. Volet chirurgical
Si le traitement des sinusites aiguës est avant tout médical, le drainage chirurgical est un geste d'urgence, réservé aux sinusites bloquées, hyperalgiques, résistantes aux traitements médicaux.
Traitement dentaire :
Le traitement doit supprimer la cause dentaire et ses conséquences intra-sinusiennes.
Le traitement de l'infection dentaire pose le problème de la conservation ou non de la dent.
1. Traitement conservateur
La conservation de la dent nécessite un traitement canalaire, associé plus rarement à une résection apicale si l'apex est accessible. La reprise de traitement canalaire s'impose devant un échec endodontique si l'accès aux canaux est possible et que la dépose de la restauration ne compromet pas le maintien de la dent sur l'arcade. Cette intervention ne doit être entreprise que lorsque le succès est envisageable (3).
La chirurgie endodontique est une technique chirurgicale permettant par un abord muco-osseux l’exérèse du tissu inflammatoire, la résection apicale et le scellement à rétro du système canalaire (3).
2. Extraction
L'avulsion s'impose dans un certain nombre de cas où le traitement conservateur risque d'entraîner une récidive ou d'empêcher la cicatrisation des lésions infectieuses. L'avulsion peut conduire à une communication bucco-sinusienne qui se ferme spontanément avec la disparition des phénomènes (3).
COMMUNICATION BUCCO SINUSIENNE (CBS)
C’est une solution de la continuité ostéo-muqueuse au dépend du plafond buccal d’une part, et du sinus maxillaire d’autre part. Fait souvent suite aux extractions des dents antrales. La CBS est mise en évidence par manœuvre de VALSAVA (expiration d’air par le nez narines pincées).
Étiologie :
- Causes favorisantes : infection apico-dentaire et sinus maxillaire volumineux.
- Causes déterminantes : extractions dentaires, résection apicale, pose d’implants, transplantation dentaire, avulsion chirurgicale de dents dévitalisées ou enclavées, tumeurs naso-sinusiennes et traumatismes balistiques.
Signes cliniques :
- CBS après intervention dentaire : CBS récente : douleurs sinusiennes, hémorragie importante du fait de la vascularisation importante et reflux de bulles d’air à travers l’alvéole (Manœuvre de Valsalva est +).
- CBS ancienne, établie : trouble de l’alimentation (reflux d’aliment, surtout liquide, par le nez), nasonnement de la voix, trouble de la respiration, Sensation de fuite d’air, Problème pour se moucher, écoulement nasal hémorragique, purulent ou séreux et parfois sémiologie d’une sinusite faisant suite à la CBS.
Bien que les fistules plus petites de moins de 5 mm de diamètre puissent se fermer spontanément, les fistules plus grandes nécessitent toujours des fermetures chirurgicales.
Pour la fermeture chirurgicale de la CBS, il n'y a pas de consensus concernant une technique spécifique.
Dans la littérature et depuis plus de 30 ans, différentes techniques ont été suggérées, allant de la fermeture chirurgicale du site sur un plan comprenant les lambeaux de translation vestibulaire, lambeaux de rotation palatin, lambeaux de glissement gingivo-palatin, lambeaux composite lingual, lambeau de rotation jugal à la fermeture chirurgicale sur deux plan comprenant les techniques de fermeture du plan profond soit par désépithélialisation des parois de la CBS puis une suture profonde soit par translation du corps adipeux de la joue.
Les différentes options chirurgicales sont :
Lambeau de Rehrmann : le lambeau coronairement avancé est la technique la plus courante et la plus ancienne connue dans le traitement de la CBS (11). Cette technique consiste à réaliser un lambeau vestibulaire de forme trapézoïdale avancé coronairement pour fermer le défaut osseux. Sa base large fournirait l'apport vasculaire nécessaire au succès de cette technique. Cette technique a un taux de réussite de 93% (12).
Technique de la collerette : qui est une technique qui associe la fermeture du plan muqueux et le lambeau de Rehrmann. Elle consiste à la réalisation d’une Incision circulaire jusqu'au contact osseux, ensuite la fermeture du plan muqueux (nasal ou sinusien) par le décollement muqueux puis suture au fil résorbable et ensuite la mobilisation du lambeau au travers de la fistule. Et finalement la fermeture du plan V ou palatin par la mobilisation du lambeau V ou P puis sutures pour accoler les 2 lambeaux (pour éviter un espace mort).
Greffe de graisse de Bichat : cette technique convient aux CBS de petit et moyen volume. Après avoir réalisé un lambeau vestibulaire de pleine épaisseur autour de la CBS, il consiste à inciser le périoste dans la zone postérieure opposée à la tubérosité maxillaire pour découvrir le prolongement vestibulaire de la boule de Bichat. Cette boule de graisse est tirée et suturée pour recouvrir la CBS. Le lambeau produit est suturé et repositionné dans sa position de départ. Il a été démontré que cette boule de graisse pédiculée laissée nue dans la cavité buccale s'épithélialisait au bout de deux semaines. Cette technique a l'avantage de garder le vestibule intact (13). Cependant, le coussinet adipeux buccal peut se nécroser. Egyedi avait recommandé à cet effet de recouvrir la graisse buccale d'une greffe de peau libre (14).
Greffe osseuse autogène : Compte tenu du surcoût et du comorbidité lié à cette technique, elle a été abandonnée.
Matériaux allogéniques et xénogéniques : la technique consiste à placer une membrane de collagène sur le défaut osseux. Le lambeau est ainsi remis dans sa position d'origine sans recouvrir la membrane. L'expérience clinique nous a montré un risque accru d'infection secondaire lorsque la membrane est exposée à la cavité buccale. Cette méthode est connue sous le nom de technique de fermeture à double couche. Le coût de cette thérapie reste une limite critique (13).
Thérapie au laser : L'utilisation du laser par la technique LLLT (low level laser therapy) a également été rapportée dans le traitement de la CBS.
L’utilisation de laser présente de nombreux avantages à savoir le pouvoir hémostatique, la diminution de l’inflammation, la gestion de la douleur et l’amélioration de la guérison et la cicatrisation.
Grzesiak-Janas et Janas ont rapporté avoir utilisé un laser d'une longueur d'onde de 830 nm avec une puissance à 30 mW en mode continu à raison de 3 cycles intra- et extra-oraux. Le même cycle se répète pendant quatre jours consécutifs selon le protocole suivant (15) :
- Le premier cycle de 3,5 minutes avec une irradiation extra orale de 4 J à travers la peu du visage au niveau de la région sous orbitaire.
- Le deuxième de 3,5 minutes avec une irradiation intra orale de 4 J au niveau du plancher du sinus maxillaire
- Le troisième de 3,5 minutes avec une irradiation intra orale de 4 J au niveau du processus alvéolaire de la communication
Après 4 jours de traitement, la fermeture de la communication est observée.
CONCLUSION
Naturellement, une origine dentaire doit être suspectée lors des sinusites unilatérales récidivantes ou de sinusites prolongées unilatérales. Une lésion unilatérale, sans destruction osseuse d’origine tumorale ou de problème anatomique entravant le drainage du sinus, doit renforcer la suspicion d’une origine dentaire.
Une anamnèse de douleurs dentaires ou de geste dentaire récent doit être recherchée et augmente la probabilité du diagnostic. Le traitement définitif repose sur l’élimination de la source infectieuse par un traitement dentaire, ou une extraction combinée à une méatotomie moyenne permettant de rétablir la fonction du sinus.
BIBLIOGRAPHIE
- Psillas G et al., Odontogenic maxillary sinusitis: A comprehensive review, Journal of Dental Sciences, https://doi.org/10.1016/j.jds.2020.08.001https://doi.org/10.1016/j.jds.2020.08.001 .
- Deniz Y, Zengin AZ. The evaluation of relationship between maxillary sinus diseases and dental pathologies using dental volumetric tomography. Avicenna J Dent Res. 2018 ;10(4):133-139. doi: 10.34172/ajdr.2018.26.
- Chelly*, M.Jabri**, A. Benhaddou*, F. KAadiri*, IA. Chekkoury*, Y. Benchakroun. Les sinusites maxillaires d'origine dentaire : Du diagnostic au traitement. Le courrier du dentiste 1999.
- Little RE, Long CM, Loehrl TA, Poetker DM. Odontogenic sinusitis: a review of the current literature. Laryngoscope Investig Otolaryngol 2018; 3:110e4.
- Brüllmann DD, Schmidtmann I, Hornstein S, Schulze RK. Correlation of cone beam computed tomography (CBCT) findings in the maxillary sinus with dental diagnoses: a retrospective cross-sectional study. Clin Oral Investig. 2012;16(4):1023-9. doi: 10.1007/s00784-011-0620-1.
- Hsun-Liang Chan, DDS, * and Hom-Lay Wang, DDS, MS, Sinus Pathology and Anatomy in Relation to Complications in Lateral Window Sinus Augmentation. Implant DentistryVolume 20 • Number 6. Copyright © 2011 by Lippincott Williams & Wilkins. DOI: 10.1097/ID.0b013e3182341f79.
- Ruprecht A, Lam EWN. Paranasal Sinus Diseases. In: White SC, Pharoah MJ, eds. Oral radiology: principles and interpretation. 7th ed. St. Louis: Mosby; 2014:472-89.
- Felisati G, Chiapasco M, Lozza P, Saibene AM, Pipolo C, Zaniboni M, et al. Sinonasal complications resulting from dental treatment: outcome-oriented proposal of classification and surgical protocol. Am J Rhinol Allergy 2013;27: e101e6.
- Saibene AM, Collura` F, Pipolo C, Bulfamante AM, Lozza P, Maccari A, et al. Odontogenic rhinosinusitis and sinonasal complications of dental disease or treatment: prospective validation of a classification and treatment protocol. Eur Arch Otorhinolaryngol 2019; 276:401e6.
- Prescription des antibiotiques en pratique bucco-dentaire. Recommandation juillet 2019.
- DymandJ.C. Wolf, “Oroantralcommunication,”Oral and Maxillofacial Surgery Clinics of North America, vol. 24, no. 2, pp. 239–247, 2012.
- H. Visscher, B. van Minnen, and R. R. M. Bos, “Closure of oroantral communications: a review of the literature,” Journal of Oral and Maxillofacial Surgery, vol. 68, no. 6, pp. 1384– 1391, 2010.
- Mahamadou Konate , Dounia Sarfi , Mounia El Bouhairi , and Ihsane Benyahya. Management of Oroantral Fistulae and Communications: Our Recommendations for Routine Practice. Hindawi. Case Reports in Dentistry. Volume 2021, Article ID 7592253, 6 pages https://doi.org/10.1155/2021/7592253
- Egyedi, “Utilization of the buccal fat pad for closure of oro- antral and/or oro-nasal communications,” Journal of Maxillo- facial Surgery, vol. 5, pp. 241–244, 1977.
- Grzesiak-Janas and A. Janas, “Conservative closure of antro-oral communication stimulated with laser light,” Jour- nal of Clinical Laser Medicine & Surgery, vol. 19, no. 4, pp. 181–184, 2001.








