C. MAHAD, S.HAITAMI, I. BEN YAHYA
Service d’Odontologie Chirurgicale, CCTD, Casablanca
Faculté de Médecine Dentaire de Casablanca
Université Hassan II
RÉSUMÉ
Le diabète est une maladie chronique non transmissible qui apparaît lorsque le pancréas ne produit pas suffisamment d’insuline ou quand l’organisme n’utilise pas correctement l’insuline qu’il produit. La prévalence du diabète augmente au cours des années, et ses complications sont de plus en plus fréquentes et graves. En 2030 l’organisation mondiale de la santé (OMS) prévoit qu’il sera la 7ème cause de décès dans le monde.
Le diabète est une maladie incurable, le traitement a pour objectifs le maintien de l’équilibre glycémique, ainsi que la prévention des complications associées. Les manifestations cliniques de cette pathologie peuvent s’exprimer sur le plan général (microangiopathies, macroangiopathies, complications infectieuses, neuropathies…), ou bucco-dentaire : on note une augmentation de l’incidence des maladies parodontales, des caries et des infections orales. Ces manifestations cliniquesreflètent le degré d'équilibre du diabète mais peuvent aussi conduire à la découverte fortuite de celui-ci.
Le praticien peut être confronté à 3 risques chez le patient diabétique : le risque infectieux, le risque de malaise hypoglycémique et le risque lié à la prescription médicamenteuse. La prise en charge du patient diabétique doit tenir compte de plusieurs paramètres notamment l’équilibre du diabète et le suivi médical du patient, et doit se faire en concertation avec le médecin traitant.
Mots clés: Patient diabétique, prise en charge, odontlogie, .manifestations cliniques.
DÉFINITION
Le diabète est une maladie chronique non transmissible qui apparaît lorsque le pancréas ne produit pas suffisamment d’insuline ou quand l’organisme n’utilise pas correctement l’insuline qu’il produit. L’hyperglycémie est un effet fréquent du diabète non contrôlé qui conduit avec le temps à des atteintes graves de nombreux systèmes organiques et plus particulièrement des nerfs et des vaisseaux sanguins (1).
Selon l’organisation mondiale de la santé (OMS), le nombre des personnes atteintes de diabète est passé de 108 millions en 1980 à 422 millions en 2014. La prévalence du diabète a augmenté plus rapidement dans les pays à revenu faible ou intermédiaire. Au Maroc, la prévalence du diabète est de 13,4% (1,3,4).
Le diabète est une cause majeure de cécité, d’insuffisance rénale, d’accidents cardiaques, d’accidents vasculaires cérébraux et d’amputation des membres inférieurs. En France, il représente la 1 ère cause d’insuffisance rénale chronique terminale, de cécité et d’amputation non traumatique. De ce fait le diabète est considéré comme la 5ème cause de décès en France.Au Maroc, Cette pathologie est la cause de plus de 12 000 décès par an et est à l’origine de 32 000 décès additionnels, attribuables aux complications dues au niveau élevé de glucose dans le sang. Selon les projections de l’OMS, le diabète deviendra la principale cause de mortalité au monde d’ici 2030 (1,2,5,6).
CLASSIFICATION
L’Association américaine du diabète propose quatre groupes : le diabète de type 1, le diabète de type 2, le diabète gravidique et les autres types spécifiques de diabète. Les plus fréquents sont le diabète de types 1 et 2.
Le diabète de type 1 (insulino-dépendant ou juvénile) est caractérisé par une production insuffisante d’insuline par destruction ou altérations fonctionnelles des cellules β du pancréas. Il peut être d’origine immunitaire (désordres auto-immuns), ou d’origine idiopathique. Le diabète insulino-dépendant se manifeste cliniquement par l’excrétion excessive d’urine (polyurie), la sensation de soif (polydipsie), la faim constante, la perte de poids, l’altération de la vision et la fatigue. Ces symptômes peuvent apparaître brutalement. Le diabète de type 1 exige une administration quotidienne d’insuline.
Quant au diabète de type 2 (non insulino-dépendant), il résulte d’une mauvaise utilisation de l’insuline par l’organisme, suite une résistance à celle-ci (déficit génétique des cellules β, déficit des récepteurs a l’insuline), ou à cause d’une affection pancréatique (infection, inflammation…).Le diabète non insulino-dépendant représente la majorité des diabètes rencontrés dans le monde. Il est en grande partie le résultat d’une surcharge pondérale et de la sédentarité. Ses symptômes peuvent être les mêmes que ceux du diabète de type 1 mais sont souvent moins marqués. De ce fait, la maladie peut être diagnostiquée plusieurs années après son apparition, une fois les complications déjà présentes (6).
DIAGNOSTIC
Un patient est considéré comme diabétique s’il présente une glycémie à jeun supérieure à 1,26g/L sur deux prises de sang consécutives (5,7).
TRAITEMENT
Le diabète reste à ce jour une maladie incurable. Les objectifs du traitement reposent sur le maintien de l’équilibre glycémique, la stabilité de l’évolution de la maladie, la prévention des complications (hypoglycémie, acidocétose…), ainsi que la lutte contre les facteurs de risque cardiovasculaires associés. La normalisation du glucose sanguin a des effets bénéfiques sur le développement et la progression des rétinopathies, des néphropathies et des neuropathies.
Le traitement dépend du type de diabète, il repose sur un contrôle alimentaire et l’administration d’agents hypoglycémiants et/ou d’insuline (6) (tableau 1).
| Diabète type 1 |
Diabète type 2 |
| - Contrôle alimentaire (régime) - Exercice - Insuline - Transplantation du pancréas |
- Contrôle alimentaire (régime) - Exercice - Agents hypoglycémiants oraux - Insuline seule ou en association avec un hypoglycémiant oral |
Tableau 1: Traitement du diabète.
MANIFESTATIONS CLINIQUES DU DIABÈTE
Les manifestations cliniques du diabète sont dues à la maladie elle-même ou au traitement suivi par le patient, elles peuvent s’exprimer sur le plan général ou au niveau bucco-dentaire. Ces manifestations cliniques permettent d’alerter le clinicien sur le degré d'équilibre du diabète, ou conduisent à la découverte d’un diabète ignoré. Parmi ces manifestations on retrouve (7,8) :
Les manifestations cliniques générales:
- - Les microangiopathies peuvent aboutir à une insuffisance rénale chronique ou à des rétinopathies.
- - Les macroangiopathies par formation de plaques d’athéromes entrainent une forte augmentation du risque cardiovasculaire (infarctus du myocarde, AVC…).
- - Les neuropathies périphériques sont représentées par les paresthésies, les hypoesthésies…
- - Les complications infectieusessont fréquentes et parfois difficiles à traiter.
- - Le risque d’hypoglycémie (surtout chez les patients traités par insuline, sulfamides hypoglycémiants ou glinides).
Les manifestations cliniques orales:
- - Les maladies parodontales : Il existe une étroite relation entre le diabète et la santé parodontale. D’une part, on note une augmentation de l’incidence et de la sévérité desmaladies parodontales chez le patient diabétique (risque 3 fois plus élevé de développer une maladie parodontale). D’autre part le déséquilibre du diabète s’explique par l'insulino-résistance suite à la production des cytokines pro-inflammatoires lors d’une inflammation parodontale.
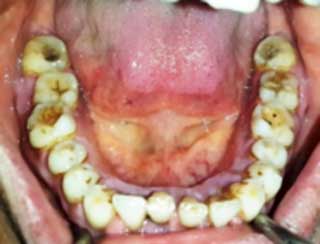 S.Haitami. service d’odontologie chirurgicale. CCTD Casablanca |
 S.Haitami. service d’odontologie chirurgicale. CCTD Casablanca |
- - La xérostomie est fréquente chez les diabétiques. Elle s'accompagne d'une augmentation du glucose salivaire et d'une baisse de pH salivaire. Ceci conduit rapidement à une prolifération de la plaque dentaire.
- - L’augmentation du risque carieux s’explique par la xérostomie et par la modification de la flore buccale.
 S.Haitami. service d’odontologie chirurgicale. CCTD Casablanca |
 A.Walls. Diabetes Mellitus and Oral Health.2014 |
- - L’augmentation du risque d’infections bactériennes, virales et fongiques s’explique par l’immunodépression, suite à la perturbation des fonctions leucocytaires. Les mycoses buccales sont les plus fréquentes.
 |
||
| I.BenYahya. service d’odontologie chirurgicale. CCTD Casablanca | D.Zegarelli. Diabetes Mellitusand Oral Health. 2014 | S.Haitami. service d’odontologie chirurgicale. CCTD Casablanca |
- - L’altération du goût, s’observe surtout chez les diabétiques traités par biguanides (Glucophage®).
PRISE EN CHARGE EN ODONTOLOGIE
Le dépistage des patients diabétiques:
Le médecin dentiste a un rôle significatif dans le dépistage des patients diabétiques. En effet, un patient peut tout à fait ignorer qu’il est diabétique et le praticien peut être le premier à détecter les symptômes d’un diabète de type 1 ou 2 (présence de signes et symptômes du diabète, de complications éventuelles associées et/ou la présence de facteurs de risque). Dans un tel cas, le patient sera adressé pour confirmer ou infirmer la suspicion et pour une prise en charge médicale si nécessaire.
Par ailleurs, un patient diabétique suivi peut présenter une glycémie mal contrôlée en raison d’un traitement inapproprié ou d’une mauvaise observance. Chez tout patient diabétique connu, le praticien devrait (6) :
• S’assurer qu’il y a un suivi médical,
• Prendre connaissance du traitement en cours,
• Établir le degré de sévérité de la maladie et de contrôle :
-
– Demander la date de la dernière visite chez le praticien traitant,
– Demander la valeur de la dernière mesure de la glycémie/ hémoglobine glyquée, et la valeur habituelle,
– Demander si des symptômes sont actuellement présents,
– Identifier la nature du traitement. Si le traitement est à base d’insuline : demander la quantité injectée et la fréquence des injections, demander si le patient fait l’objet de crises d’hypoglycémie.
|
|
 |
Les risques encourus chez le patient diabétique en odontologie:
En pratique quotidienne, le praticien peut être confronté à 3 risques chez le patient diabétique: risque infectieux, risque de malaise hypoglycémique, et risque lié à la prescription médicamenteuse. En règle générale le praticien doit respecter certaines précautions (5,6,7,8,9,10) :
- - Connaitre le dernier taux d’HbA1c du patient (valeur normale : 4%<HbA1c<6%).
- - Contacter le médecin traitant pour les patients diabétiques ayant une HbA1c >7%.
- - Réaliser un examen dentaire complet annuel ou biannuel.
- - Limiter le stress du patient :
- • Préparer le patient par une prémédication sédative (patient stressé).
- • S’assurer d’avoir une analgésie efficace avant de débuter les soins.
- - Planifier les soinsde préférence après un repaschez le diabétique insulinodépendant.
- - Prévoir une source de glucose en cas de malaise hypoglycémique.
- - Précautions vis-à-vis des interactions médicamenteuses.
Risque infectieux :
Les manifestations du diabète contribuent à l’infection et au retard de cicatrisation. L’hyperglycémie réduit la fonction phagocytaire des granulocytes et peut favoriser la croissance de certains micro-organismes. La cétoacidose retarde la migration des granulocytes et affecte aussi la phagocytose. Les modifications de la paroi des vaisseaux réduisent le flux sanguin, la tension en oxygène et la mobilisation des granulocytes. Ceci explique le risque d’infections et le retard de cicatrisation chez le patient diabétique mal ou non contrôlé. Compte tenu de cette susceptibilité, des mesures préventives et thérapeutiques doivent être prises afin d’améliorer le contrôle de la glycémie : instructions concernant l’hygiène buccodentaire, visites de contrôle, traitement des affections parodontales, traitement précoce et agressif des autres infections.
Le risque infectieux chez le patient diabétique est directement corrélé à la concentration du glucose sérique. Ainsi, la glycémie préopératoire doit être connue avant toute procédure chirurgicale.
C’est aussi cette glycémie qui conditionnera la prescription éventuelle d’antibiotiques.
Le diabète est considéré comme équilibré lorsque le patient a une HbA1c ≤ 7%. Tous les soins sont possibles en respectant les précautions générales.
Chez un patient diabétique avec une HbA1c > 7%, tout acte invasif impliquant une cicatrisation muqueuse et/ ou osseuse tel que les thérapeutiques parodontales, endodontiques et chirurgicales nécessite en dehors des précautions générales, le respect du protocole anti-infectieux :
Protocole anti-infectieux avant les soins:
- - Motiver le patient à l’hygiène bucco-dentaire,
- - Traiter les foyers infectieux actifs par une antibiothérapie curative,
- - Diminuer la charge bactérienne :
- • Eliminer la plaque dentaire et le tartre présents en bouche,
- • Prescrire des bains de bouche (BB) antiseptiques (Chlorhexidine 0.12%),
- - Prescrire une antibioprophylaxie dans l’heure qui précède les soins: 2g d’amoxicilline/ 600mg de clindamycine.
Protocole anti-infectieux pendant les soins:
- - Faire l’anesthésie à distance des foyers infectieux s’ils existent,
- - Programmer des séances de soins les plus courtes possible,
- - Réaliser les soins endodontiques sous digue,
- - En cas de chirurgie:
- • Préserver au maximum les tissus environnants,
- • Rincer la plaie avec un antiseptique avant de suturer,
- • Suturer en rapprochant les berges.
Protocole anti-infectieux après les soins:
- - Poursuivre l’antibiotique (ATB) pendant la phase de cicatrisation muqueuse (7 à 10J),
- - Prescrire des BB antiseptiques pendant 7J (Chlorhexidine 0.12%),
- - Déposer les fils de sutures après 7 à 10 jours avec contrôle de la cicatrisation muqueuse.
Précautions vis-à-vis des prescriptions médicamenteuses :
- - Antibiotiques:
La prescription d’ATB ne nécessite aucune précaution particulière.
- - Antalgiques et anti-inflammatoires:
Les corticoïdes sont à utiliser avec précaution chez tous les patients diabétiques en raison du risque d’hyperglycémie. En cas de prescription, la cure doit être courte et il faut renforcer la surveillance de la glycémie.
- - Antifongiques:
Le miconazole (Daktarin ®) par voie générale ou gel buccal est contre indiqué chez les patients traités par sulfamides hypoglycémiants.
Le fluconazole (Triflucan ®) est déconseillé chez les patients traités par sulfamides hypoglycémiants en raison du risque d’hypoglycémie. En cas de prescription, il faut renforcer la surveillance de la glycémie et, si besoin, adapter la posologie du traitement par les sulfamides hypoglycémiants (en concertation avec le médecin traitant).
Risque de malaise hypoglycémique :
Le patient diabétique est particulièrement exposé au malaise hypoglycémique. L’hypoglycémie peut être causée par un excès d’insuline, l’omission d’un repas malgré la prise d’insuline ou par le surdosage avec un agent hypoglycémiant oral. Le malaise hypoglycémique peut aussi être précipité par le stress, l’exercice physique, l’anxiété et l’infection.
Cliniquement, le malaise se manifeste par plusieurs symptômes tels que des troubles superficiels de la conscience sous forme de confusion, une agressivité inexpliquée, des transpirations, une asthénie marquée, des vertiges, des nausées, des tremblements et une tachycardie…
Le praticien peut être confronté à 3 situations cliniques : patient conscient et calme, patient conscient et confus ou agité, patient inconscient. Dans tous les cas l’intervention doit être arrêtée.
Devant un patient conscient et calme, le praticien doit tout d’abord administrer du sucre en per os ou donner une boisson sucrée (10 à 20 g). Par la suite, le patient doit manger un nutriment à index glycémique faible (pain) afin de prévenir un nouveau malaise. Après cela l’intervention peut être poursuivie.
Devant un patient conscient et confus ou agité, le praticien doit injecter du glucagon en IM ou SC (1 à 2 mg) sauf chez les patients sous sulfamides hypoglycémiants, sinon injecter du glucose en IV ou per os si l’état du patient le permet. Si le patient devient calme, un nutriment à index glycémique faible sera administré au patient, cependant l’intervention va être arrêtée et le praticien doit prendre contact avec le médecin traitant pour préparer une nouvelle intervention. Si l’état du patient ne s’améliore pas (persistance de l’état confusionnel ou de l’agitation), le praticien doit appeler le SAMU.
Devant un patient inconscient, le praticien doit appliquer les mesures d’urgences en cas de coma (PLS, libération des voies aériennes…), injecter 50 ml de soluté glucosé à 30% en IV / mettre en place une perfusion de soluté glucosé à 10%, et appeler le SAMU.
CONCLUSION
Le diabète est une maladie chronique non transmissible fréquente qui présente plusieurs complications et manifestations cliniques d’autant plus prononcées lorsque le diabète et non ou mal équilibré. L’OMS et la Fédération Internationale du Diabète (FID) qualifient le diabète de pandémie mondiale. Leurs activités visent à sensibiliser au diabète et à ses complications, à améliorer la qualité et l’accès à l’éducation au diabète, et à rehausser les normes de traitement et de soins partout dans le monde.
Il existe une étroite relation entre l’équilibre endocrinien et l’état bucco-dentaire, d’où le rôle capital du médecin dentiste dans le dépistage et le suivi des patients. En pratique quotidienne le praticien peut être confronté à 3 risques chez le patient diabétique, à savoir le risque infectieux, le risque de malaise hypoglycémique et le risque lié à la prescription médicamenteuse. Une bonne connaissance des risques et de l’état du patient permettra une prise en charge optimale.
BIBLIOGRAPHIE
1- OMS.http://www.who.int/fr/news-room/fact-sheets/detail/diabetes
2- OMS. http://www.emro.who.int/fr/mor/morocco-news/journee-mondiale-de-la-sante-ensemble-contre-le-diabete.html
3- T.Rochereau, S.A.Lévy. La prise en charge du suivi bucco-dentaire des personnes diabétiques est-elle adaptée ? 2013.
4- Gharbi MB, et coll. Chronic kidney disease, hypertension, diabetes, and obesity in the adult population of Morocco: how to avoid “over”- and “under”-diagnosis of CKD. Kidney International 2016.
5- N Davido et coll. Internat en odontologie. Médecine orale et chirurgie orale 2014.
6- Roche Y. Risques médicaux au cabinet dentaire en pratique quotidienne 2011.
7- ADF. Risques médicaux. Guide de prise en charge par le chirurgien-dentiste 2013.
8- Diabetes Mellitus and Oral Health: An Interprofessional Approach, First Edition. Edited by Ira B. Lamster.© 2014 John Wiley & Sons.
9- SOCIETE FRANCAISE DE CHIRURGIE ORALE. Prise en charge des foyers infectieux bucco-dentaires 2012.
10- JC.Fricain. Préférentiel internat, chirurgie orale.









