M. SEBBAR ; F. BOURZGUI
Département d’orthopédie dento-faciale.
Faculté de médecine dentaire de Casablanca. Maroc
Université Hassan II
RÉSUMÉ
La corrélation entre le traitement orthodontique et les dysfonctionnements cranio-mandibulaires (DCM) avait fait longtemps l’objet de plusieurs études dans le but de la confirmer à partir du fait que le traitement peut apporter un changement au fonctionnement du système stomatognathique.
Plusieurs études basées sur des preuves scientifiques concluent que le traitement orthodontique ne déclenche pas les DCM et ne les aggrave pas s’ils existent déjà avant et ne participe pas au traitement de ces troubles. D’autres publications relatent le rôle du traitement orthodontique dans l’apparition des DCM.
L’objectif de notre travail est de faire la part des choses, à travers une revue de la littérature, sur la relation entre le dysfonctionnement cranio-mandibulaire et l’orthodontie. Nous mettrons le point également, à travers des situations cliniques, sur les moyens préconisés pour la gestion de ce trouble articulaire au cours du traitement orthodontique.
Mots clés : orthodontie, articulation temporo-mandibulaire, désordres cranio-mandibulaires.
INTRODUCTION
L’articulation temporo-mandibulaire est un sujet d’anxiété, de confusion et de conflit au sein de la communauté dentaire. Les raisons des malentendus qu’elle suscite sont nombreuses, la moindre n’étant pas le caractère chronique des désordres décrits en son sein, avec, à l’occasion, des épisodes dysfonctionnels et douloureux aigus suivis de rémissions spontanées. Parmi les autres raisons contribuant aux controverses, sont souvent citées l’étiologie multifactorielle, le chevauchement des signes et symptômes, le diagnostic différentiel difficile, et l’existence de théories opposées quant au diagnostic et au traitement de ces affections (1).
La complexité de la dysfonction cranio-mandibulaire (DCM) se comprend déjà par le nombre d'appellations différentes, dont elle a été l'objet. Costen, en 1934, décrit son syndrome en le reliant à la perte de dimension verticale d'occlusion, associée déjà à un certain nombre de troubles, dont la plupart n'intéresse pas directement les articulations temporo-mandibulaires (2).
Le dysfonctionnement cranio-mandibulaire regroupe l’ensemble des désordres musculo-squelettiques accompagnés ou non de la douleur (Bodin, 1992). Pour Landouzy (2), la dysfonction cranio-mandibulaire se définit comme une atteinte mécanique des A.T.M., d'étiologie multifactorielle, pouvant se manifester localement aux A.T.M. ou à distance de celles-ci (3).
Pour Ramfjord (1961), Greene (1969), Abjean (1975), la douleur, la sensibilité à la palpation, la limitation ou l’altération des mouvements mandibulaires et les bruits articulaires sont les symptômes associés qui définissent une dysfonction cranio-mandibulaire. Il est important de comprendre qu’il ne s’agit pas d’une entité bien constituée, mais d’une association de symptômes, isolés ou intriqués, qu’il convient de distinguer selon des critères diagnostiques précis (4.5).
Le complexe nature du DCM, la grande variété de ses symptômes et signes, et son potentiel pathologique et manifestations fonctionnelles sur le système stomatognathique, exigent aux orthodontistes une connaissance pertinente et adéquate et une expérience afin de poser un diagnostic précis et identifier potentiellement les patients à risque.
Les procédures de diagnostic convenablement appliquées et prudemment interprétés sont absolument essentielles pour développer un diagnostic différentiel spécifique, un plan de traitement raisonnable, une gestion efficace et une évaluation exacte du résultat du traitement.
Ces informations doivent être communiquées au patient et au praticien intervenant. Les patients présentant des DCM dont les signes et les symptômes ont été ignorés, sous-estimés ou insuffisamment gérés imposent un risque potentiel litigieux et peuvent causer des problèmes pour l’orthodontiste (6).
L’objectif de notre travail est de faire la part des choses, à travers des situations cliniques, sur la relation entre le dysfonctionnement cranio-mandibulaire et l’orthodontie. Ainsi que les moyens préconisés pour la gestion de ce trouble articulaire au cours du traitement orthodontique.
OBSERVATIONS
CAS CLINIQUE 1
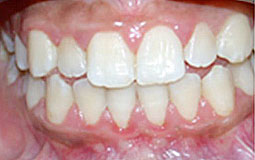
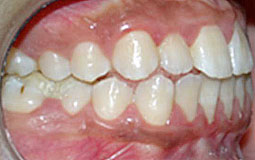
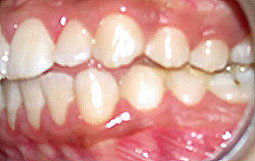
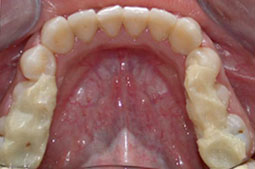
Patiente âgée de 21ans qui présente une luxation discale réductible du côté gauche après repositionnement mandibulaire par des cales occlusales et stabilisation de cette position sans bruit, Le traitement orthodontique a pour objectif de pérenniser cette position.
 |
 |
 |
 |
|
 |
|
 |
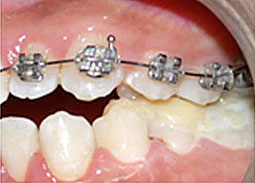 |
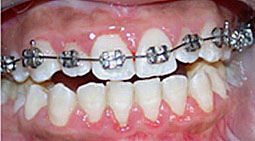
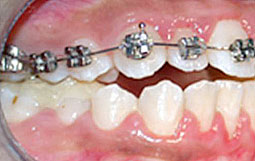
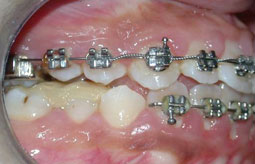
Fig 5, 6, 7 : Préparation de l'arcade maxillaire
 |
|
 |
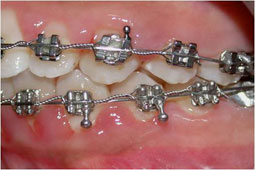 |
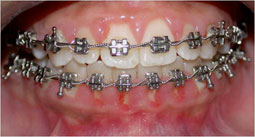
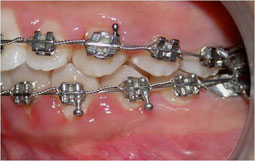
Fig 8, 9, 10 : Collage segmenté à la mandibule : installation du guide antérieur puis des secteurs latéraux un à un
 |
|
 |
 |
 |
|
 |
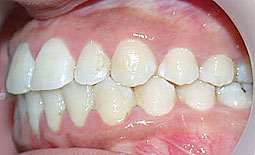 |
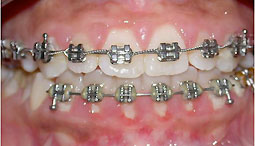
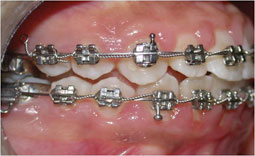
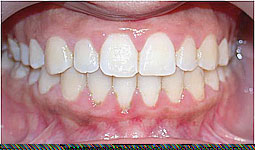
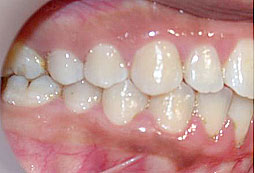
Fig 14, 15, 16 : L'occlusion de fin de traitement.
CAS CLINIQUE 2
Patient ayant déjà bénéficié d’un traitement orthodontique qui bloquait la mandibule en classe I mais dans une position asymétrique ce qui a provoqué chez la patiente une compression articulaire avec une limitation d’ouverture (blocage en fermeture). Après traitement occlusodontique symptomatique et recentrage de la mandibule, un autre traitement orthodontique est entrepris pour avoir une stabilité occlusale.
 |
|
 |
 |
 |
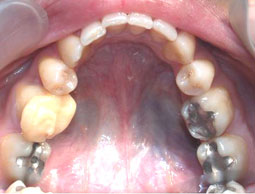 |
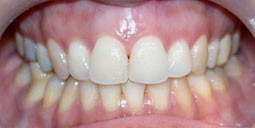
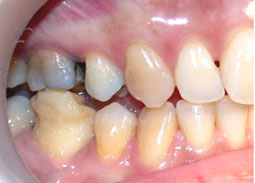
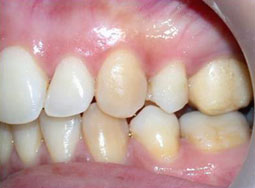
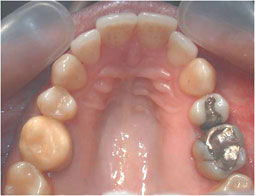
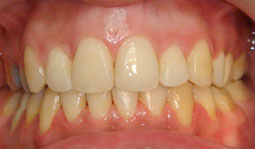
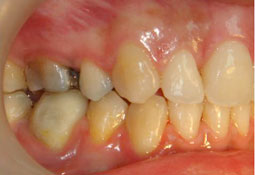
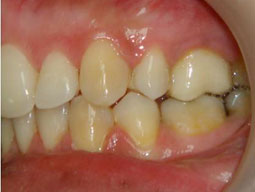
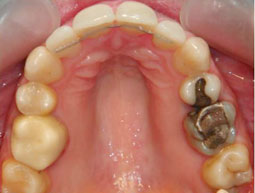
Fig 17, 18, 19, 20, 21 : Reprise de traitement orthodontique ; problème de position mandibulaire de fin de traitement orthodontique.
Cales occlusales réalisées sur la 16 qui porte une couronne provisoire ainsi que sur la 36.
 |
|
 |
 |
 |
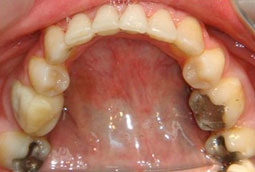 |
Fig 22, 23, 24, 25, 26 : L’occlusion de fin de traitement, installation de l’occlusion dans la position thérapeutique choisie.
CAS CLINIQUE 3
 |
|
 |
 |
 |
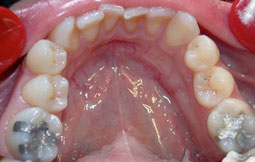 |
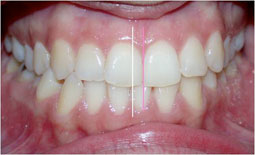
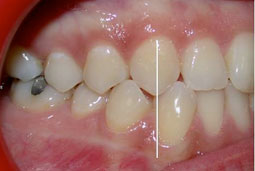
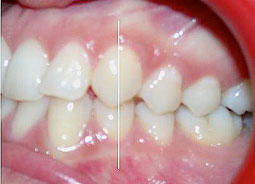
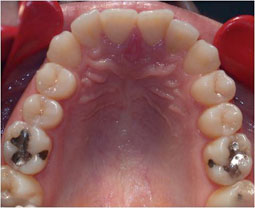
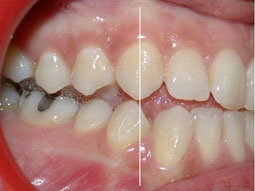
Fig 27, 28, 29, 30, 31 : Position d’intercuspidation maximale : rapports sagittaux de Cl I canine et molaire du côté droit et de Cl II du côté gauche.
 |
|
 |
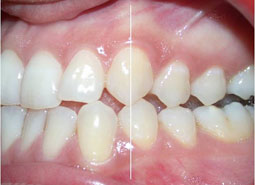 |
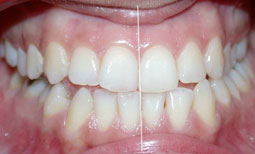
Fig 32, 33, 34 : Position de relation centrée : rapports sagittaux de Cl III canine et molaire aussi bien du côté droit que du côté gauche.
 |
|
 |
 |
 |
 |
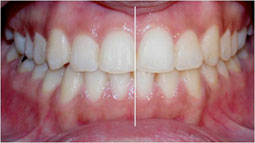
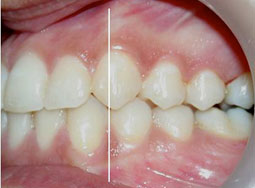
Fig 35.36.37.38.39 : L’occlusion de fin de traitement, installation de l’occlusion dans la position thérapeutique choisie.
DISCUSSION
C’est essentiellement au cours des années 1960 et 1970, que de nombreux auteurs publièrent un faisceau d’articles accréditant la relation entre les rapports occlusaux, l’intégrité odonto-parodontale, la posture, la cinétique condylienne et la physiologie des effecteurs de la mastication.
Dans la presse orthodontique, la nécessité d’assujettir les déterminants dentaires de l’occlusion à ses déterminants squelettiques et neuromusculaires fut illustrés l’exemple à contrario montrant les conséquences ce qui apparaissait comme des fautes techniques ou des erreurs de stratégies de traitements.
Dans le sens sagittal, Thompson (7) émettait l’hypothèse d’après laquelle un déplacement postérieur de la mandibule en rapport avec une malocclusion ou son traitement pourrait induire une surcharge de la zone bilaminaire du disque, innervée et vascularisée, et un étirement voire une destruction de ses fibres d’attache au condyle. Ces deux pièces anatomiques ne se déplaceraient donc plus de concert, désordre révélé par des claquements articulaires. Il précisait certaines des situations cliniques pouvant aboutir à des telles conséquences : des interférences incisives au cours de la croissance, une classe III squelettique qui reste compensée au cours de cette période, un périmètre d’arcade supérieur réduit (agénésie d’incisive latérale, canine incluse), les incisives supérieures linguoversées, bridant la mandibule antéropostérieurement.
Toutes les manœuvres thérapeutiques : fermeture des espaces d’agénésie ou de dents incluses à l’arcade supérieure, traitements avec extraction de prémolaires supérieures étaient incriminées.
Wyatt (8), en 1987, invoquait des méfaits au niveau articulaire lors de tentatives de correction des milieux par élastique de Classe II d’un coté et élastiques de Classe III de l’autre, la suppression condylienne s’exerçant du côté de l’élastique de Classe III. Bien entendu, étaient incriminées : les forces extra-orales hautes sur barrettes, appliquées à l’arcade inférieure, l’utilisation bilatérale d’élastiques de Classe III, et toutes les formes de frondes ou masques orthopédiques prenant appui sur le menton.
En 1969, Perry (9) expliquait que malgré la prévalence des malocclusions chez les enfants et les adolescents, ils étaient peu nombreux à présenter des dysfonctions articulaires du fait de « leurs importantes capacités d’adaptation », lesquelles s’atténuent avec l’âge. Roth (10) le rejoignait, en écrivant que si les patients peuvent tolérer ces interférences, ils ne s’adaptent pas réellement à cette situation.
C’est ainsi que l’orthodontie fut accusé de faire le lit des dérangements articulaires. FARRAR et Mac Carthy, Wittzig (1), rapportaient quelques cas de « recul exagéré » (over retraction) du segment incisif supérieur, notamment lors de traitement avec extractions.
Pour Gianelly (11), ces “prophètes” n’ont jamais examiné de façon systématique et avec la rigueur nécessaire l’éventuelle relation entre un traitement orthodontique et l’état de l’ATM. L’examen des tomographies des condyles de dix sept patients en Classe II thérapeutique, avec extractions des premières prémolaires supérieures, et d’un groupe de contrôle de Classe II non traitées confirme la non signification des différences constatées (14).
Artun et al (12) concluent comme Gianelly, « qu’on ne peut imputer à l’orthodontie la création de rétrusion condylienne quand les premières prémolaires sont extraites ».
D’autres études innocentant ce type de plan de traitement ont été publiées (13).
Les traitements orthodontiques provoquent à un moment où un autre des DCM. Gaspard (14) sans modérations ni études statistiques à l’appui, écrit : « dans l’état actuel de la pratique orthodontique en France, et sur la base d’observations cliniques, biologiques et économiques… nous maintenons que de nombreux traitements sont plus nuisibles qu’utiles et font courir un risque dans le domaine de la santé publique bucco-dentaire. Leur part de responsabilité dans l’éclosion de S.A.D.A.M chez l’adulte doit être appréciée à sa juste mesure ; elle ne semble pas mince. Bien que des redresseurs de dents renouent à cet égard, avec des arracheurs de dents de jadis ».
Bien plus grave, en 1992, Gola et al (6) relancent l’anathème : « le traitement orthodontique provoque généralement, au début du traitement, une désorganisation occlusale d’apparition brutale. Cette situation… persiste souvent pendant la presque totalité du traitement…ainsi le traitement orthodontique présente toutes les caractéristiques de la mise en place d’une dysfonction occlusale expérimentale ».
D’autres auteurs concluent que l’orthodontie n’est pas un facteur de risque de développement de désordres cranio-mandibulaires. Sadowsky (15) écrit « le bénéfice d’un traitement orthodontique concernant le développement de désordres de l’ATM peut être contesté, puisque les malocclusions sont considérées comme ayant un rôle limité dans l’origine de ces désordres ».
En 1987, Dibbets et van der Weele (16) montrent l’absence de lien entre DCM et orthodontie sur une population de 135 patients traités dans un service d’orthodontie universitaire hollandais suivis pendant 10 ans après arrêt du traitement.
McNamara et al. (17,18) effectuèrent une revue systématique de la littérature sur la relation pouvant exister entre le traitement orthodontique (avec ou sans extractions) et l’apparition des DCM ; ces auteurs constatent que le traitement n’a aucune influence démontrée sur la survenue des DCM, un résultat occlusal incomplet (ne répondant pas à des critères occlusaux idéaux) ne provoque pas de DCM et lorsque des signes de DCM existent un traitement simple en vient à bout chez la plupart des patients.
Toute modification des rapports occlusaux entraîne deux types de changement qui concernent la position spatiale de la mandibule et les caractéristiques de l’intercuspidation obtenue. En intercuspidation maximale, les contacts doivent être ponctiformes, symétriques des deux côtés et égaux en intensité. Les interférences non travaillantes sont à éviter : absence de contact postérieur en propulsion et des contacts qui transmettent les forces selon le grand axe.
Les critères occlusaux sont des critères de finition. Pour les mêmes critères de finition, on peut avoir des fonctions occlusales différentes. L’analyse occlusale clinique et/ou instrumentale s’impose après le traitement orthodontique ; cette évaluation, avant débagage, précisera les finitions à effectuer et diminuera le recours à l’équilibration occlusale (19).
Les trois critères occlusaux fondamentaux des traitements orthodontiques sont : le calage assurant une position spatiale acceptable de la mandibule (condyles centrés) ; le centrage en en ayant un guidage canin sans interférences non travaillantes, absence de contacts postérieurs en propulsion avec des angles de mastication équivalents ; et le guidage en permettant une occlusion précise (structures dentaires de calage) et des contacts dento-dentaires répartis et égaux en intensité.
Le traitement orthodontique est une réhabilitation occlusale totale qui doit s’intégrer dans la physiologie générale de l’appareil manducateur. L’évaluation statique et dynamique des rapports dento-dentaires est indispensable en fin de traitement orthodontique. Une bonne position mandibulaire est une position asymptomatique et tolérée par le patient. UNGER conclue « Au regard de la multiplicité des facteurs intervenant dans la position mandibulaire, qu’il peut sembler illusoire, voire nocif, de définir ex-abrupto une position théorique de référence » (20)
Le traitement orthodontique ne peut pas être justifié comme un moyen efficace de prévention de DCM. Le développement de ce dernier ne peut pas être prévu. Il n’existe pas de méthode démontrée de prévention de DCM. Des gouttières correctement désignées peuvent contrôler les séquelles défavorables des DCM et les activités parafonctionnelles durant et après le traitement orthodontique. Cependant, l’harmonie de l’interface entre les dents, muscles, nerfs, tissus de soutien, et DCM doit être établie pour produire la santé, l’efficacité fonctionnelle, l’esthétique et la stabilité du système stomatognathique entier.
Le traitement orthodontique peut être indiqué pour réduire les signes et les symptômes existants de DCM ou pour produire un environnement occlusal morphologique et fonctionnel optimal (19).
Pour l’orthodontiste, Greene (21) suggère :
- qu’il note et éventuellement documente la présence de signes et symptômes de DCM sur les individus venus bénéficier d’un traitement orthodontique ;
- qu’il diminue ou supprime les forces susceptibles d’exercer des contraintes dans la région de l’ATM, et soulage les interférences évidentes par l’utilisation de plans de surélévation, en cas de douleurs constatées en cours de traitement ;
- qu’il ne cherche pas systématiquement à éliminer les bruits articulaires par des man?uvres orthodontiques autres que celles prévues ;
- qu’il vérifie que le dispositif choisi est bien adapté dans le cas peu probable, où des problèmes d’ATM surviendraient pendant la contention ;
- qu’il vérifie la qualité de l’occlusion, s’ils surviennent après la contention, en conservant en mémoire que l’apparition de tels symptômes n’a probablement rien à voir avec le traitement orthodontique, car elle peut survenir tout autant chez les individus n’ayant jamais été traités.
CONCLUSION
L’orthodontie ne sert plus qu’aligner convenablement les dents mais elle inclue aussi à présent le concept d’équilibre correct entre les composants du système stomatognathique.
L’orthodontiste doit donc être attentif aux dérangements de l’articulation temporo-mandibulaire. Aussi, lors de son examen clinique, il doit noter avec soin toute douleur musculaire ou articulaire, palper et ausculter l’ATM à la recherche de bruits articulaires et, en cas de doute, collaborer avec un occlusodontiste qui poussera les investigations et posera un diagnostic précis ainsi que la démarche thérapeutique à suivre.
Si les orthodontistes désirent faire partie des professions instruites, la science ne doit pas être ignorée en faveur de l’art.
RÉFÉRENCES
2. Bourzgui F, Sebbar M, Fassi Fehri S, El Hamid A. Dysfonctionnement cranio-mandibulaire et malocclusions. Internationnal orthodontics 2009 ; 7 : 170-180
3. Landouzy J.M. Les A.T.M, Evaluation, Traitements Odontologiques et Ostéopathiques. Editions Verlaque 1993.
4. El arrouf N, Rahmani M. Douleur chronique et désordres tempro-mandibulaires : prise en charge. Act Odont Stomatol 2006; 234:129-141.
5. Greene CS, Marbach J. Epidemiologic studies of mandibular dysfunction: a critical review. J Prosthet Dent 1982;48:184-90.
6. Gola R., CHossegros C., Orthlieb J. Le syndrome algo-dysfonctionnel de l’appareil manducateur. Paris. Masson éd., 1992.
7. Thompson J.R. Abnormal function of the stomatognathic system and its orthodontic implications. Am J Orthod Dentofac Orthop 1962;48:758-765.
8. Wyatt W.E. Preventing adverse effects on the TMJ through orthodontic treatment. Am J Orthod Dentofac Orthop 1987; 92: 493-499.
9. Perry, H.T. Relation of occlusion of temporomandibular joint dysfunction: the orthodontic view point. J Am Dent Assoc 1969, 79: 137.
10. Roth, R.H.Functional occlusion for the orthodontist. Part II. J.Clin Orthod 1981, 15: 100-123.
11. Gianelly A., Cozzani M., Boffa J. Condylar position and maxillary first premolar extraction. Am J Orthod Dentofac Orthop 1991;99:473-476.
12. Artun J., Hollender L., Twelove E. Relationships between orthodontic treatment, condylar position, and internal derangement in the temporomandibular joint. Am J Orthod Dentofac Orthop 1992;102:48-53.
13. Kudinger R., Austin B., Christensen L. Orthodontic as risk factors for temporomandibular disorders (TMD) I: premolar extractions. Am J Orthod Dentofac Orthop 1991;100:110-115.
14. Arnone R. Dysfonctions cranio-mandibulaires et forces extra-orales : des mythes et des réalités. Rev Orthop Dento Faciale 1994;28:239-244.
15. Sadowsky C, Begole E. Long term status of TMJ function and functional occlusion after orthodontic treatment. Am J Ortho 1984;86:386-390
16. Dibbets JMH, Van Der Weele LT. Orthodontic treatment in relation to symptoms attributed to dysfunction of the temporomandibular joint. A 10-year report of the University of Groningen study. Am J Orthod Dentofac Orthop 1987;91(3):193-9.
17. Mcnamara JA, Seligman DA, Okeson JP. Occlusion, orthodontic treatment, and temporomandibular disorders: a review. J Orofac Pain 1995;9(1):73-90.
18. MCnamara JA, Arbor A. Orthodontic treatment and temporomandibular disorders. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1997;83(1):107-17.
19. Graber T., Eliades T., Athanasios A.E. Risk management in orthodontics: experts’ guide to malpractice. Quitessence Publishing Co, Inc 2004.
20. Unger F. The management of temporomandibular joint disorders. The role of occlusal splints. Rev Stomatol Chir Maxillofac. 2001;102(1):47-54.
21. Greene C.S. Orthodontics and temporomandibular disorders. Dental Clin North Am 1989;96:428-432.








